Infarto
Dizionario di Medicina (2010)
infarto
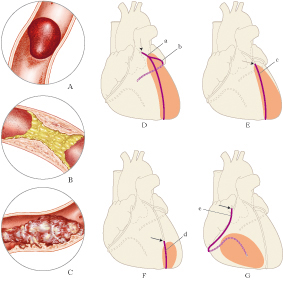
Area di ischemia in un tessuto o in un organo, evoluta in morte cellulare a causa dell’arresto del flusso arterioso o del deflusso venoso. La quasi totalità degli i. è imputabile ad occlusione arteriosa secondaria a trombosi acuta da rottura di placca aterosclerotica o a tromboembolia. Compressio-ni vascolari estrinseche (per es., da tumori), torsioni vascolari (testicolari, volvoli intestinali) sono cause occasionali. Si ha i. bianco in seguito a occlusione di un’arteria in un organo solido (cuore, rene, milza), i. rosso o emorragico in seguito a occlusione venosa, in tessuti molli con doppia circolazione (intestino tenue, cervello, polmone).
Patogenesi. Quattro sono i fattori principali che caratterizzano l’infarto: • Rapidità dell’occlusione: maggiore è la rapidità con cui si instaura l’occlusione maggiore risulta il danno. Una riduzione progressiva del lume induce lo sviluppo di un circolo collaterale in grado di ridurre o prevenire il danno ischemico (modalità comune nell’anziano). • Anatomia della circolazione dell’organo coinvolto: organi con circolazione arteriosa di tipo terminale, quali il rene e la milza, sono molto sensibili all’occlusione arteriosa acuta. Organi in grado di sviluppare un circolo collaterale o dotati di una duplice circolazione sono più resistenti. • Sensibilità all’ischemia: varia da organo a organo e dipende dalle richieste metaboliche, e dai substrati energetici utilizzati. La cessazione del flusso causa danni irreversibili in 3÷4 minuti nelle cellule cerebrali, in 20÷30 minuti in quelle cardiache e in 3 ore nelle cellule muscolari striate della gamba. • Pressione parziale dell’ossigeno del sangue: una riduzione, ad es. come quella presente nelle broncopneumopatie e nell’insufficienza cardiaca, può causare un i. anche se l’ostruzione vasale non è completa.
Morfologia. L’i. tende ad assumere una forma a cuneo, con l’apice rivolto verso il punto di occlusione. Dopo qualche ora l’area di ischemia prende una consistenza solida e viene circondata da una fessura iperemica, come risultato della risposta infiammatoria marginale. Dopo 18÷24 ore inizia il processo di necrosi coagulativa, caratterizzata dalla scomparsa dei nuclei ma con conservazione della trama basale, con marcata eosinofilia. Segue poi l’infiltrazione dei leucociti con fagocitosi dei detriti cellulari e colliquazione della zona necrotica. In questa fase, che si completa alla fine della prima settimana, la zona infartuata diminuisce di resistenza e si può avere, nel caso dell’i. miocardico acuto (➔ IMA), la rottura cardiaca. Se questa interessa la parete libera del ventricolo si determina un massivo versamento pericardico che conduce a morte il paziente per tamponamento cardiaco. Alla fase di colliquazione segue l’infiltrazione di macrofagi con formazione di un tessuto di granulazione, con proliferazione di fibroblasti e di vasi capillari. Il processo si conclude, nell’organo cardiaco, verso la sesta settimana con la formazione di una cicatrice fibrosa bianco perla. La necrosi coagulativa è tipica degli organi solidi, a eccezione del cervello in cui si sviluppano rammollimento e liquefazione. Questo tipo di necrosi è definita colliquativa.
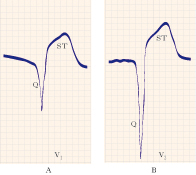
Marcatori di morte cellulare. La perdita dell’integrità della membrana cellulare a seguito della necrosi causa un passaggio di proteine intracellulari nel circolo ematico. Quindi l’i. può essere rilevato tramite il dosaggio della creatinchinasi, della troponina e della mioglobina nella necrosi dei miociti e delle transaminasi nella necrosi degli epatociti.
L’Organizzazione Mondiale della Sanità (OMS) ha definito la cardiologia riabilitativa (CR) come un processo multifattoriale attivo e dinamico, che ha il fine di favorire la stabilità clinica, di ridurre le disabilità conseguenti alla malattia e di sostenere il mantenimento e la ripresa di un ruolo attivo del paziente nella società, con l’obiettivo di ridurre il rischio di successivi eventi cardiovascolari, di migliorare la qualità della vita e di incidere complessivamente in modo positivo sulla sopravvivenza. L’infarto acuto del miocardio colpisce persone spesso giovani, in maniera improvvisa e inattesa. Compito del medico è di ottimizzare il trattamento terapeutico al fine di consentire al paziente un valido ripristino dell’efficienza fisica e psicologica. Le implicazioni psicologiche di un evento potenzialmente drammatico devono essere attentamente considerate dal cardiologo. Il compito del medico è quindi duplice: da un lato deve informare e rassicurare il paziente su quanto gli è accaduto, dall’altro deve, rivedendo insieme a lui lo stile di vita e valutandone attentamente i fattori di rischio, costruire, con la convinta partecipazione del paziente, un programma riabilitativo completo. Allo stato attuale, si ritiene che l’efficacia di una riabilitazione cardiaca sia dovuta a un adeguato intervento clinico, a interventi psicologici e riabilitativi, e a un serio programma di esercizio fisico.
Fasi della riabilitazione
Si distinguono tre fasi nella riabilitazione cardiaca: fase intraospedaliera, fase postospedaliera e fase di mantenimento concordato. Nella prima fase il medico, oltre all’aspetto strettamente diagnostico-terapeutico, spiega al paziente il problema cardiologico, ne valuta insieme lo stile di vita, la necessità di eventuali modificazioni, e lo rende edotto sull’utilità di un programma fisico di riabilitazione. Nella fase extraospedaliera (6÷12 mesi), un programma istituzionalizzato segue il paziente sia per la parte di controllo dei fattori di rischio, sia per l’attività fisica programmata. Nella fase di mantenimento si ha la prosecuzione del programma impostato nella fase precedente, resa più efficace se il paziente afferisce a un centro dedicato o a un gruppo locale di supporto.
Aspetti psicologici
La depressione è presente circa in un terzo dei pazienti ed è considerata un fattore prognostico negativo. L’ansietà si associa a un’aumentata incidenza di eventi aritmici. La sensibilità del medico è molto importante in questa fase per rasserenare il paziente e i familiari, un’azione di counseling è utile per ridurre ansietà e depressione. L’obiettivo è di migliorare lo stato psicologico del paziente e rendere quest’ultimo in grado di gestire le situazioni di stress.
Modifica dello stile di vita
Al malato devono essere fornite indicazioni chiare al fine di modificare il proprio stile di vita, in partic. per quanto concerne il fumo, la dieta e l’esercizio fisico. La sospensione del fumo durante il ricovero può motivare il paziente a cessare completamente questa abitudine. L’effetto è la riduzione della mortalità di circa un terzo negli anni successivi. Un costante contatto con il medico curante può aiutare il paziente a non riprendere l’abitudine tabagica una volta dimesso. È fondamentale impostare una dieta corretta per ridurre il rischio glicometabolico e per ottimizzare il peso corporeo. I cardini sono un’alimentazione variata, un aumento nel consumo di frutta e verdura e di cibi ricchi di fibra, la preferenza per il pesce, per le carni magre e i prodotti a basso contenuto di grasso, la sostituzione di cibi ricchi di acidi grassi saturi con mono- e polinsaturi, la riduzione del sale nei soggetti affetti da ipertensione arteriosa. L’obiettivo è di migliorare il controllo glicolipidico. La dieta con l’attività fisica deve mirare a ottimizzare il peso corporeo (Indice di massa corporea o BMI<25, circonferenza alla vita inferiore a 102 cm negli uomini e a 88 cm nelle donne), in quanto l’obesità favorisce il diabete mellito e l’ipertensione arteriosa.
Esercizio fisico
La valutazione della capacità funzionale mediante il 6 minute walking test, o il test da sforzo, è essenziale per impostare un programma individualizzato di riabilitazione post-infarto. Ai pazienti, nella maggior parte dei casi, si consiglia l’esercizio fisico aerobico, di media o bassa intensità, adatto al diverso livello di capacità fisica di ciascuno. Nel tempo la regolarità dell’esercizio fisico riduce frequenza e pressione arteriosa, aumenta la capacità del sistema cardiovascolare di ossigenare i tessuti e di pari passo migliora la capacità del muscolo di utilizzare l’ossigeno. Il risultato finale è un aumento di due, tre volte del consumo massimo di ossigeno. La dieta e un adeguato esercizio fisico, anche tramite il mantenimento di un corretto peso corporeo, costituiscono un primo importante passo per il controllo di altri fattori di rischio primari quali il livello lipidico e glucidico e l’ipertensione arteriosa.
Stato dell’arte
Nonostante i benefici documentati, solo un terzo dei pazienti è coinvolto in un serio programma riabilitativo e questo è decisamente limitante in un’epoca di progressiva riduzione della durata del ricovero e quindi del tempo a disposizione per instaurare un rapporto di fiducia con il cardiologo e per approfondire i vari aspetti del cambiamento dello stile di vita. Ne consegue la necessità di aumentare il numero delle strutture che si occupano di riabilitazione e di impostare programmi adeguati dopo la dimissione ospedaliera, al fine di conseguire il risultato, a breve, del miglioramento dello stato psicofisico del paziente e, a lungo termine, della riduzione del rischio di ulteriori eventi cardiaci, rallentando la progressione dell’aterosclerosi e quindi prevenendo la morbilità e la mortalità.
© Istituto della Enciclopedia Italiana - Riproduzione riservata