METABOLICA, SINDROME
Enciclopedia Italiana - IX Appendice (2015)
METABOLICA, SINDROME.
– Epidemiologia. Patogenesi. Conseguenze. Terapia. Bibliografia
Con il termine sindrome metabolica si definisce una condizione caratterizzata dalla contemporanea presenza – in uno stesso individuo – di un insieme di fattori che predispongono ad alto rischio di sviluppare malattie cardiovascolari e diabete mellito tipo 2 (DMT2). Essa si accompagna a insulinoresistenza, ad accumulo del tessuto adiposo localizzato a livello addominale e a uno stato infiammatorio cronico, e ha origine da un’alimentazione ipercalorica, ricca di zuccheri e grassi saturi, e da uno stile di vita sedentario, in individui geneticamente predisposti.
Il termine è stato introdotto per la prima volta da Markolf Hanefeld e Wolfgang Leonhardt nei primi anni Ottanta del 20° sec., tuttavia il fatto che alcune alterazioni clinico-metaboliche della s. m. si presentano contemporaneamente nello stesso soggetto era noto fin dall’inizio del secolo scorso.
L’iniziale definizione (1998) della s. m. proposta dall’Organizzazione mondiale della sanità (OMS) includeva parametri difficilmente rilevabili in ambito clinico, come la misurazione dell’insulinoresistenza attraverso la complessa e sofisticata tecnica del clamp euglicemico. Nel tentativo di elaborare una definizione semplice e facilmente applicabile in ambito clinico, il National cholesterol education program adult treatment panel III (NCEP ATP III) ha modificato la definizione dell’OMS in una versione che rimane a oggi quella più largamente utilizzata (Grundy 2008). Questa definizione richiede la presenza di tre delle cinque seguenti alterazioni: ipertrigliceridemia, ridotta concentrazione nel sangue del colesterolo associato alle lipoproteine ad alta densità (HDL-C, High Density Lipoprotein-Cholesterol), ipertensione arteriosa, elevata glicemia a digiuno, aumento della circonferenza del punto vita. Una terza definizione è stata formulata dall’International diabetes federation (IDF) ed è simile a quella del NCEP ATP III, tranne per il fatto che individua l’aumento della circonferenza del punto vita come criterio primario cui devono associarsi almeno altre due alterazioni metaboliche. Infine, nel 2009, rappresentanti del NCEP ATPIII, dell’IDF e di diverse altre organizzazioni scientifiche, nel tentativo di conciliare le varie definizioni esistenti, hanno proposto un set unificato di criteri (Alberti, Eckel, Grundy et al. 2009). Il risultato è che per quattro dei principali parametri clinici (trigliceridemia, HDL-C, glicemia e pressione arteriosa) sono stati indicati valori limite universali, mentre per la circonferenza della vita tali valori variano a seconda dell’etnia e del Paese di provenienza del soggetto in esame.
Epidemiologia. – La prevalenza della s. m. nella popolazione generale è in larga misura dipendente dai criteri utilizzati per la sua definizione e dalla composizione (sesso, età, razza ed etnia) della popolazione studiata. Tuttavia, indipendentemente dai criteri utilizzati, la prevalenza risulta elevata e crescente in tutta la società occidentale e in Asia, molto probabilmente come risultato della pandemia di obesità. In generale, è stato stimato che circa il 10-30% della popolazione adulta mondiale è affetto da sindrome metabolica. In particolare, utilizzando i dati del NHANES III (National Health And Nutrition Examination Survey) e la definizione proposta dal NCEP ATP III, è stato, per es., osservato che negli Stati Uniti la prevalenza della s. m. nell’intera popolazione in generale è del 34,4%. In Europa, sebbene siano stati impiegati criteri diversi, è ragionevole affermare che circa un quarto della popolazione adulta è portatrice di tale sindrome. Indici più elevati si rilevano anche nelle popolazioni dell’America Latina e negli americani di origine ispanica (con valori massimi del 40%). Questi stessi studi epidemiologici hanno inoltre dimostrato che la s. m. tende a essere maggiormente frequente negli uomini rispetto alle donne, con alcune eccezioni come le popolazioni afroamericane dove essa, al contrario, è maggiore nelle donne che negli uomini. La prevalenza della s. m. varia con l’età. Infatti, dopo i 60 anni oltre il 40% degli americani presenta tale patologia, mentre nella classe di età compresa tra i 20 e i 25 anni questa condizione riguarda il 24% degli individui. Di particolare rilievo è la crescente prevalenza della s. m. tra i giovani: è stato stimato che circa 1 milione di adolescenti negli Stati Uniti mostra la s. m. definita secondo i criteri del NCEP ATPIII, e questo corrisponde a una prevalenza di circa il 4% di tutti gli adolescenti. Tra gli adolescenti in sovrappeso la prevalenza della s. m. aumenta, raggiungendo valori intorno al 30-50%.
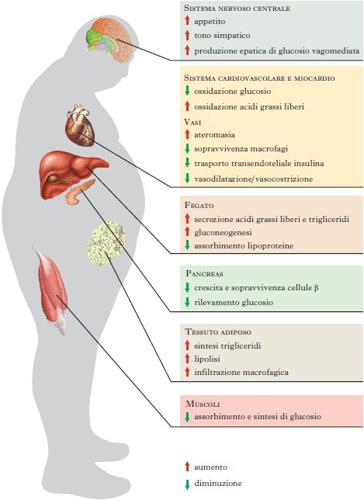
Patogenesi. – L’insulinoresistenza e l’accumulo/disfunzione del tessuto adiposo viscerale legati a un’alimentazione cronicamente ipercalorica e ricca in carboidrati e grassi saturi e a sedentarietà sono riconosciuti a oggi come i fattori principali alla base della sindrome metabolica. La resistenza all’insulina e l’iperinsulinemia svolgono un ruolo chiave nello sviluppo della sindrome (v. figura). Tuttavia, non tutti gli individui con insulinoresistenza tendono a manifestarla e pertanto altri fattori possono contribuire alla sua origine. In particolare, sembrerebbe che alla base del suo sviluppo ci sia un certo grado di predisposizione genetica, dovuta alla presenza di più geni di suscettibilità (all’obesità e/o all’insulinoresistenza), in associazione con uno stile di vita sedentario e un’alimentazione abituale contenente un eccesso calorico, di zuccheri e acidi grassi saturi. L’effetto combinato dei fattori genetici e ambientali è dimostrato dall’osservazione che i fattori di rischio della s. m. tendono ad aggregarsi in nuclei familiari e che i bambini che hanno almeno un genitore affetto da tale sindrome mostrano valori più elevati degli indici di obesità viscerale e insulinoresistenza rispetto ai bambini i cui genitori non hanno sindrome metabolica.
Tipicamente, un bilancio energetico positivo porta a un maggiore deposito di lipidi (acidi grassi) nel tessuto adiposo. La capacità degli adipociti di immagazzinare quantità crescenti di lipidi diviene progressivamente minore con l’aumento ponderale. Di conseguenza, gli acidi grassi liberi in eccesso tendono ad accumularsi altrove, come negli epatociti e nei tessuti epatico, muscolare e adiposo addominale (Gustafson, Hedjazifar, Gogg et al. 2015). Il deposito di lipidi in queste sedi (dove normalmente non si trovano) determina resistenza all’azione fisiologica dell’insulina (insulinoresistenza) di captazione e utilizzo del glucosio nel muscolo e negli altri tessuti. Contemporaneamente, il tessuto adiposo, in particolare quello viscerale, è infiltrato dai macrofagi, cellule che liberano citochine e proteine infiammatorie in grado di peggiorare ulteriormente l’insulinoresistenza nel muscolo, nel fegato e negli altri tessuti (Esser, Legrand-Poels, Piette et al. 2014).
Studi recenti (Tilg, Kaser 2011) condotti in modelli sperimentali hanno aperto prospettive patogenetiche completamente nuove che suggeriscono come anche l’insulinoresistenza cerebrale e la flora batterica intestinale (microbiota) potrebbero essere coinvolte nello sviluppo della sindrome metabolica. Per quanto concerne il ruolo del microbiota è stato osservato come in topi spontaneamente obesi (con genotipo ob/ob) cambiamenti della flora batterica intestinale associati a uso di antibiotici provochino un miglioramento della resistenza all’insulina, della glicemia a digiuno e della tolleranza al glucosio. In un altro studio che ha utilizzato modelli murini di s. m. è stato osservato un cambiamento nella flora batterica intestinale con la riduzione dei ceppi batterici in grado di proteggere la barriera intestinale (Bifidobacterium spp.) e un aumento di quelli in grado di generare endotossine (Desulfovibrionaceae).
Conseguenze. – L’elevata prevalenza della s. m. nella popolazione generale suscita grande preoccupazione perché diversi studi suggeriscono che individui affetti hanno un rischio maggiore di sviluppare DMT2 ed eventi cardiovascolari (CV), soprattutto infarto acuto del miocardio e ictus. In particolare, in una recente metanalisi (Mottillo, Filion, Genest et al. 2010) che ha incluso circa un milione di pazienti, la s. m., definita secondo i criteri NCEP ATPIII, è associata a un aumento di 2 volte del rischio di morte per malattie cardiovascolari, infarto miocardico e ictus, e di 1,5 volte di mortalità per tutte le cause. La capacità della s. m. di predire lo sviluppo del DMT2 è stata esaminata in numerosi studi e la conclusione è che essa quintuplica il rischio di sviluppare il DMT2 (Wilson, D’Agostino, Parise et al. 2005). Se il potere predittivo della s. m. supera il rischio connesso con la somma dei suoi singoli componenti è ancora oggetto di dibattito. Infatti, anche se i risultati di un certo numero di studi sostengono l’idea che la diagnosi di s. m. non aggiunge nulla al di là di ogni fattore di rischio individuale per prevedere gli eventi CV, altre analisi sembrano suggerire il contrario.
Un aspetto che recentemente ha ricevuto attenzione è quello riguardante la relazione tra s. m. e alterazioni delle funzioni del cervello (Kim, Feldman 2015). In particolare, gli studi di imaging cerebrale riportano una relazione tra s. m. e ictus ischemico, alterazioni della sostanza bianca, perdite di volume dell’ippocampo e dei lobi frontali. Questo fa ritenere che l’esposizione alla sindrome possa avere un impatto negativo sulle prestazioni cognitive. Alla base di tali effetti dannosi sono stati ipotizzati diversi meccanismi: compromessa reattività vascolare, neuroinfiammazione, stress ossidativo, anormale metabolismo lipidico nel cervello.
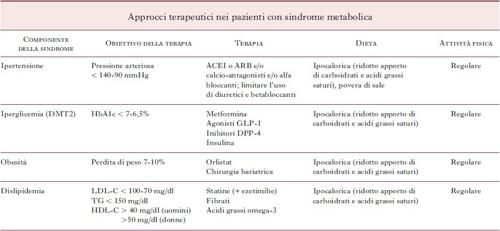
Terapia. – Il fondamento della terapia della s. m. è rappresentato dal trattamento dell’obesità viscerale. Modifiche dello stile di vita, tra cui l’appropriato apporto calorico e l’aumento dell’attività fisica, sono le raccomandazioni primarie per raggiungere questo obiettivo. Infatti, è stato osservato che la riduzione dei valori di circonferenza del punto vita (indice di riduzione dell’obesità viscerale), attraverso una modica riduzione del peso corporeo (7-10% in 6 mesi), è in grado di far regredire molte delle alterazioni metaboliche della sindrome. Una metanalisi condotta su 50 studi (Bassi, Karagodin, Wang et al. 2014) e 534.906 individui ha dimostrato che l’adozione della dieta mediterranea (a elevato contenuto di fibre, carboidrati complessi e acidi grassi polinsaturi) riduce il rischio di sviluppare sindrome metabolica. Una regolare attività fisica, anche moderata (due ore di cammino alla settimana), ha un effetto positivo su tutti i componenti della s. m. attraverso un miglioramento della sensibilità insulinica. In caso di insuccesso della terapia non farmacologica, viene suggerito un aggressivo trattamento di tutte le componenti della sindrome con specifici interventi farmacologici (v. tabella).
Bibliografia: P.W. Wilson, R.B. D’Agostino, H. Parise et al., Metabolic syndrome as a precursor of cardiovascular disease and type 2 diabetes mellitus, «Circulation», 2005, 112, 20, pp. 3066-72; S.M. Grundy, Metabolic syndrome pandemic, «Arteriosclerosis, thrombosis, and vascular biology», 2008, 28, 4, pp. 629-36; K.G. Alberti, R.H. Eckel, S.M. Grundy et al., Harmonizing the metabolic syndrome: a joint interim statement of the International diabetes federation task force on epidemiology and prevention; National heart, lung, and blood institute; American heart association; World heart federation; International atherosclerosis society; and International association for the study of obesity, «Circulation», 2009, 120, 16, pp. 1640-45; S. Mottillo, K.B. Filion, J. Genest et al., The metabolic syndrome and cardiovascular risk: a systematic review and meta-analysis, «Journal of the American College of cardiology», 2010, 56, 14, pp. 1113-32; H. Tilg, A. Kaser, Gut microbiome, obesity, and metabolic dysfunction, «The journal of clinical investigation», 2011, 121, 6, pp. 2126-32; N. Bassi, I. Karagodin, S. Wang et al., Lifestyle modification for metabolic syndrome: a systematic review, «The American journal of medicine»,2014, 127, 12, pp. 1242.e1-e10; N. Esser, S. Legrand-Poels, J.Piette et al., Inflammation as a link between obesity, metabolic syndrome and type 2 diabetes, «Diabetes research and clinical practice», 2014, 105, 2, pp. 141-50; B. Gustafson, S. Hedjazifar, S. Gogg et al., Insulin resistance and impaired adipogenesis, «Trends in endocrinology & metabolism», 2015, 26, 4, pp. 193200; B. Kim, E.L. Feldman, Insulin resistance as a key link for the increased risk of cognitive impairment in the metabolic syndrome, «Experimental & molecular medicine», 2015, 47, 3, e 149.